Краснуха — это острая вирусная инфекция, столкнуться с которой большинству жителей нашей страны удается в детстве. Заболевание провоцирует возбудитель из группы тогавирусов, который передается воздушно-капельным и контактным путями, то есть при взаимодействии здорового человека с инфицированным. Вирус мгновенно погибает под действием ультрафиолетовых лучей, но при невысокой температуре сохраняется годами. Поэтому дети, играющие общими игрушками и использующие одни средства гигиены, посуду и различные предметы быта, например, в детском саду, так быстро подхватывают заболевание.
Врачи выделяют два вида краснухи:
- Врожденная — тяжелая форма заболевания, которая может привести к серьезным осложнениям. Краснуха от заболевшей матери передается ребенку внутриутробно через плаценту.
- Приобретенная — заболевание протекает с типичными симптомами без необходимости в госпитализации.
Содержание
Краснуха — симптомы у детей и взрослых
Инкубационный период при краснухе составляет 18−23 дня.
Признаки приобретенной краснухи у детей и взрослых
Приобретенная форма заболевания характеризуется следующими симптомами:
- Повышенная утомляемость, слабость, сонливость.
- Постоянные головные боли.
- Повышение температуры тела (в первые дни болезни температура может быть около 37° С, начиная с третьего дня — поднимается до 38−39° С).
- Боль/першение в горле, редкий сухой кашель.
- Ринит, затрудненное дыхание.
- Воспаление глаз (краснеет конъюнктива).
- Увеличение затылочных/заднешейных/околоушных лимфатических узлов. Болезненность лимфоузлов при надавливании.
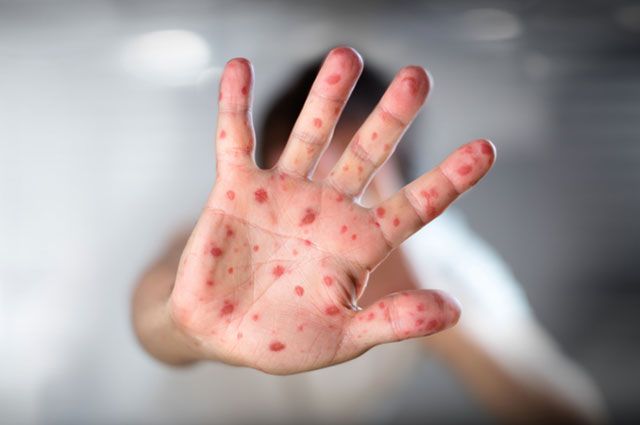
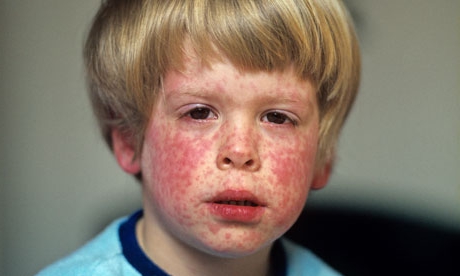
- Сыпь бледного розового цвета. Диаметр пятнышек составляет от 2 до 5 мм. Они не сливаются друг с другом и имеют одинаковый размер, ровные края.
- Элементы сыпи при краснухе не возвышаются над здоровыми кожными покровами. Сначала они возникают на лице, шее, позже — на туловище, руках и ногах.
- Скопление розовых пятен обычно наблюдается на разгибательных поверхностях конечностей, спине и ягодицах.
Длится приобретенная краснуха от 4 до 7 дней. Уже через 1−3 дня после появления болячки начинают самостоятельно проходить. Обрабатывать их лекарственными составами не нужно.
Симптомы врожденной формы краснухи
Врожденная краснуха приводит к серьезным проблемам со здоровьем. Именно поэтому женщинам, которые заразились заболеванием на ранних сроках беременности, часто предлагают сделать искусственный аборт. Плод, рожденный от инфицированной в первом триместре матери, может быть:
- Абсолютно глухим.
- С недоразвитыми веками, помутнением хрусталиков, глаукомой, плохим зрением.
- Гепатитом (воспаление печени).
- Воспалением легких.
- Увеличенными в размерах селезенкой и печенью.
- Пороками развития мочеполовой системы.
- Пораженным головным мозгом.
- Черепом слишком маленького размера.
- Нарушениями вестибулярного аппарата.
- Недостатком гормона роста.
- Сахарным диабетом первого типа.
- Болезнью Аддисона (нарушение выработки гормонов корой надпочечников).
- Недоразвитым скелетом.
- Расщелиной верхнего неба.
- Больными трубчатыми костями конечностей.
Дети с врожденной краснухой обычно имеют низкую массу тела и маленький рост. Они сильно отстают в физическом развитии от своих сверстников.
Среди главных признаков врожденной краснухи, по которым врачи могут заподозрить наличие проблемы:
- кровоизлияния в слизистые и кожные покровы;
- тромбоцитопеническая пурпура;
- повышенная кровоточивость десен;
- сильные носовые кровотечения;
- мозговые кровоизлияния (в особо тяжелых случаях).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Клиническая картина — как выглядит краснуха
Инкубационный период заболевания длится от 11 до 24 дней (чаще 16−20).
Вирус краснухи проникает в организм через слизистые оболочки дыхательных путей и разносится кровью по всему организму, вызывая увеличение лимфатических узлов, в особенности тех, что расположены на затылке и задней стороне шеи. Иногда возникает незначительный насморк и сухой кашель, чувство першения в горле, слезотечение. Наиболее тяжело краснуха протекает у взрослых: характерно повышение температуры тела (до 38−39°С), головная боль, боли в мышцах, снижение аппетита.
В первый день болезни у 75−90% больных возникает характерная сыпь на коже, причем высыпания чаще наблюдаются у детей. Элементы сыпи представляют собой круглые или овальные розово-красные мелкие пятна. Чаще сыпь вначале возникает на лице и шее, за ушами и на волосистой части головы, а затем в течение суток она появляется на туловище и конечностях. Особенно типично расположение сыпи на спине, ягодицах, внешней поверхности рук и передней поверхности ног. На подошвах и ладонях сыпь отсутствует. Иногда одновременно мелкие единычные высыпания появляются на слизистой оболочке рта. Сыпь держится два-три дня.
Краснуха у детей обычно протекает легко.
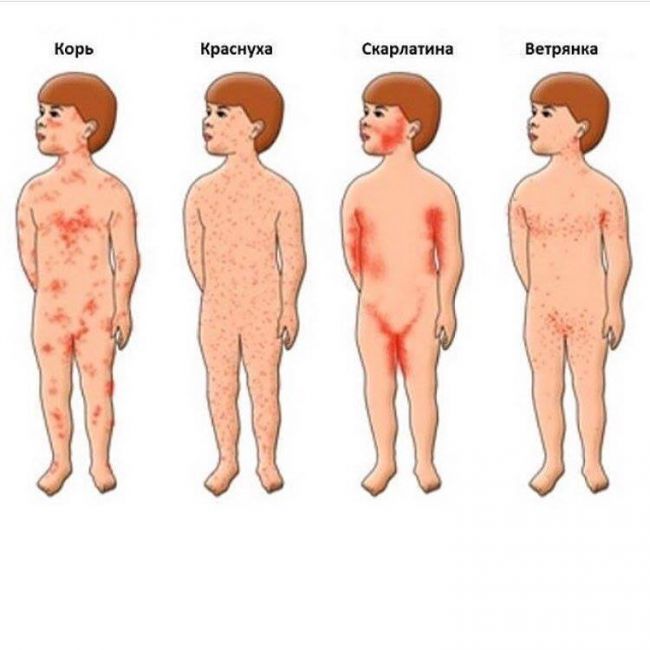
Отличие сыпи при краснухе и других болезнях
- При аллергии сыпь неоднородная, часто сопровождается зудом. Характер высыпаний при краснухе иной, причем они не чешутся. Увеличение лимфатических узлов, интоксикация, катаральные явления присущи краснухе и не встречаются при аллергических дерматитах.
- Краснуха и ветрянка отличаются характером высыпаний — при ветряной оспе они везикулезные, а при краснухе — розеолезные или пятнистые. Во время ветрянки сыпь можно обнаружить на волосистой части головы, при краснухе этого нет. Сыпь при краснухе не чешется, при ветряной оспе возникает сильный зуд. При ветряной оспе не увеличиваются лимфатические узлы, что характерно для краснухи. Иногда у многих родителей возникает вопрос, может ли ребенок, болевший краснухой, заразиться ветрянкой. Дело в том, что и одно, и другое заболевание вызывает вирус, но они абсолютно разные — возбудителем ветрянки является ДНК-содержащий вирус, а краснуху вызывает вирус, который содержит РНК. Поэтому если была краснуха, ветрянкой после этого тоже можно заразиться. Существует мнение, что краснуха и ветрянка — это одно и то же, но это две абсолютно разные патологии.
- Общими симптомами краснухи и скарлатины являются сыпь и интоксикация. Характер сыпи иной при этих болезнях: сыпь при скарлатине мелкоточечная, возникает на красном фоне кожи, при краснухе фон кожи не меняется и сыпь розеолезная или пятнистая. Но при краснухе увеличиваются лимфоузлы, чего нет при скарлатине. Такие симптомы, как белый дермографизм, тонзиллит, малиновый язык характерны для скарлатины, но не бывают при краснухе.
- Корь и краснуха — общее при этом сыпь. При краснухе сыпь — это первый симптом, а корь начинается с выраженных катаральных явлений, сыпь же возникает после этого. Характер сыпи при этих инфекциях разный: при кори она макуло-папулезная, а при краснухе — мелкопятнистая, розеолезная или розеоло-папулезная. Высыпания при краснухе появляются на 1−3 день болезни, сразу распространяется по всему телу, при кори — на 3−4, в первые сутки охватывает только лицо и шею, на другие части тела распространяется поэтапно. О том, что у пациента корь, свидетельствует выраженный интоксикационный синдром (повышение температуры до 38,5−39 градусов, мышечные боли, общая слабость), при краснухе интоксикация выражена умеренно. При краснухе увеличиваются лимфоузлы, при кори этого нет. Светобоязнь присуща кори и не бывает при краснухе.
- Ложная краснуха или розовая розеола. Многие родители считают, что это то же самое, что и краснуха. Высыпания при этих болезнях аналогичны, но возбудитель псевдокраснухи — вирус герпеса. В данном случае интоксикационный синдром выражен максимально, чего нет при краснухе. Увеличения лимфоузлов при ложной краснухе нет.
Диагностика
Основа диагноза — эпидемиологические данные о наличии краснухи в регионе, а также указания на типичные высыпания, увеличение лимфоузлов.
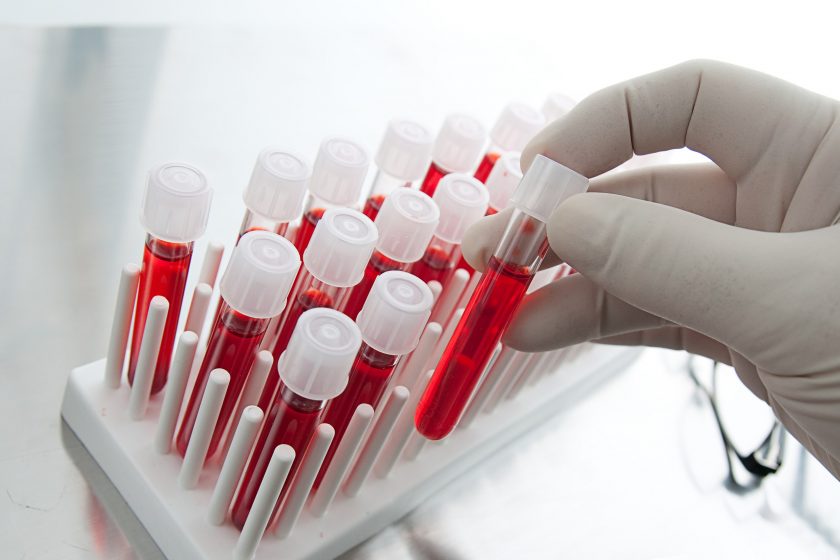
Для подтверждения диагноза необходимо выделение вируса краснухи, но он будет показан только до появления сыпи. В более поздние сроки диагноз ставят на основании данных по титру антител:
- антитела класса IgМ выявляют у больных с наличием свежего заражения и активности краснухи,
- антитела класса IgG — при наличии перенесенной ранее краснухи или хронического заражения при внутриутробной инфекции,
Важно определение антител к краснухе в период планирования беременности, если женщина не привита от краснухи и нет указаний в ее карте о перенесенной краснухе. Если антител к краснухе нет — показана вакцинация женщины за три месяца до планируемого зачатия.
Как лечить краснуху
Если болезнь протекает нормально, без осложнений, то лечение врачи назначают на дому. В период появления красных пятен важно придерживаться постельного режима. Особой методики лечения такой формы нет. Зачастую медицинские работники назначают антигистаминные препараты. Кроме того, также используют другие средства, которые устраняют симптомы болезни — кашель, насморк, температуру. Также больному должна быть назначена специальная диета.
Однако при осложненном развитии краснухи потребуется немедленная госпитализация. Кроме того, больного следует ограничить в общении с другими людбми, что избежать эпидемического распространения болезни.
Очень важно привести в порядок свое питание. Следует употреблять больше белковой пищи (но не жирной), фруктов и овощей, чтобы организм получал достаточное количество витаминов. Не забывайте и о водном балансе организма — в день нужно выпивать не меньше 2,5 литров чистой воды.
Народные средства
Средства народной медицины оказывают дополнительное благоприятное воздействие в борьбе с краснухой. Основным проявлением заболевания являются кожные высыпания, которые обычно проходят самостоятельное, не оставляя после себя различных дефектов. Чтобы ускорить этот период разрешения, можно изготовить различные настои и отвары, используемые для приготовления ванн или обтирания отдельных участков кожи. Так, например, можно использовать настой из листьев и цветков чистотела, для приготовления которого понадобится 4 столовые ложки измельченного чистотела. Готовое сырье заливается 6 стаканами кипятка и настаивается в течение 1 часа, после чего процеживается. Добавление полученного настоя в ванну способствует уменьшению интенсивности окраски элементов сыпи.
Для общего укрепления организма используются витаминные чаи, травяные отвары, которые обогатят организм полезными веществами, а также придадут сил в борьбе с вирусным заболеванием. Для приготовления чая можно использовать плоды шиповника и листья черной смородины, которые смешиваются в равных количествах. Данный чай богат витамином С, который, как известно, обладает антиоксидантными свойствами. Также можно использовать плоды шиповника, ягоды брусники и плоды шиповника. Перечисленные ингредиенты перемешиваются в соотношении 3:1:3 и заливаются кипятком. После заваривания полученный чай готов к употреблению.
Также используются настои на основе целебных трав. Для приготовления одного из таких настоев понадобится сбор из цветков ромашки, цветков календулы, травы мать-и-мачеха, травы цикория, цветков бессмертника и корня лопуха. Перечисленные компоненты следует смешать в равных пропорциях. Полученный сбор заливается кипятком (на 2 столовые ложки сбора приходится 0.5 л кипятка). После настаивания настой процеживается. Принимать следует по 1/3 стакана трижды в день. Также существует другой вариант травяного настоя. Для его приготовления понадобится сбор на основе травы полыни, листьев крапивы, травы спорыша, травы пустырника, листьев смородины, плодов шиповника, травы фиалки. Все ингредиенты перемешиваются в равном количестве и заливаются кипятком (на 2 столовые ложки полученного сбора приходится 0.5 стакана кипятка). Настаивать следует в течение 8 часов, после чего настой необходимо процедить. Употребляется готовый настой по 1/3 стакана 3 — 4 раза в день.
Осложнения краснухи
В большинстве случаев осложненное течение краснухи связано с присоединением вторичной инфекции (вирусной, бактериальной). Однако среди детей и взрослых могут встречаться специфические осложнения. Наиболее частым из них является поражение суставов, которое развивается через неделю после периода высыпаний и проявляется покраснением, болями, припуханием суставов.
Поражения нервной системы могут быть в виде энцефалита, менингита, менингоэнцефалита, менингоиэлита, подострого прогрессирующего панэнцефалита.
На фоне энцефалита могут развиваться миелитические нарушения с тазовыми или трофическими расстройствами, нижней вялой параплегией.
Еще одно специфическое осложнение заболевания — тромбоцитопеническая пурпура.
При внутриутробном заражении в первом триместре беременности часто происходят нарушения эмбриогенеза, что приводит к порокам развития, смерти плода, прерыванию беременности. Классический «краснушный синдром» включают триаду Грета: пороки сердца, катаракту и глухоту.
Краснуха у новорожденных проявляется тромбоцитопенической пурпурой, гигантоклеточным гепатитом с желтухой, гепатоспленомегалией, гемолитической анемией, увеличением родничка, интерстициальной пневмонией, поражением трубчатых костей.
Для врожденной краснухи типичны пороки сердца. Часто наблюдается незаращение артериального (боталлова) протока в сочетании со стенозом легочной артерии или без него. Также характерно поражение аортального клапана, дефект межжелудочковой и межпредсердной перегородок, стеноз аорты, транспозиция крупных сосудов.
Часто врожденная краснуха сопровождается поражением органов зрения — односторонняя или двусторонняя катаракта, микрофтальмия, глаукома.
Глухота разной степени и выраженности встречается часто в сочетании с вестибулярными расстройствами.
Врожденная краснуха, как правило, сопровождается поражением нервной системы: микроцефалия, гидроцефалия, хронические менингоэнцефалиты с длительным сохранением вируса в ликворе.
Прогноз и профилактика краснухи
В подавляющем большинстве случаев прогноз благоприятный, заболевание заканчивается полным выздоровлением без каких-либо последствий. Ухудшается прогноз в случае развития краснушного энцефалита. Особое значение имеет краснуха в акушерской практике. Перенесение инфекции матерью может иметь крайне неблагоприятные последствия для плода. Разнообразие вероятных пороков развития плода (врожденная катаракта, глухота, пороки сердца, микроцефалия и др.) при краснухе беременных тем шире, чем раньше имело место заражение.
Специфическая профилактика краснухи в развитых странах производится с помощью плановой вакцинации живой ассоциированной вакциной от кори, паротита и краснухи. Кроме того существуют моновакцины. Вакцинация против краснухи производится двукратно, первый раз в возрасте 12−16 месяцев, затем ревакцинация в 6 лет. Кроме того, в дальнейшем нередко ревакцинации подвергаются девочки подросткового возраста и молодые женщины.
Экстренная профилактика осуществляется контактным детям и беременным женщинам с помощью введения противокраснушного иммуноглобулина. Больные краснухой находятся в изоляции вплоть до 5 дня после возникновения высыпания. Специальных карантинных мероприятий в отношении больных и контактных лиц не производится.