Корь относится к высококонтагиозным (заразным) инфекционным заболеваниям вирусной этиологии. Больше всего ей подвержены дошкольники. Поэтому корь относят к группе так называемых детских инфекций. Но она может диагностироваться и у взрослого человека, если он не переболел в детстве. Причем это сопряжено с высоким риском тяжелого и осложненного течения заболевания.
Содержание
Клиническая картина
Инкубационный период кори в среднем составляет 7−14 дней, после чего появляются первые признаки заболевания. Если в период инкубации, но не позднее 5 суток после контакта с больным, ввести противокоревой иммуноглобулин, распространение инфекции, как и развитие кори нейтрализуется.
Изначально, инфекция попадает в носовую и ротовую полость, а также глотку, где за счет благотворной для инфекции среды (тепло и влага), она начинает активно размножаться. Далее происходит накопление вируса в эпителиальных клетках и регионарных лимфатических узлах, после чего он проникает в кровеносные сосуды и распространяется по всему телу. Органами-мишенями для коревой инфекции, где она после переноса оседает прежде всего являются — миндалины, лимфатические узлы, бронхи, легкие, печень, кишечник, селезенка, головной мозг и миелоидная ткань костного мозга. В местах накопления вируса образовываются многоядерные гигантские клетки, инфекция повторно накапливается в клетках макрофагальной системы.
Развитие кори в классическом виде (типичная форма) происходит в 3 стадии (периода) — катаральная, высыпания и реконвалесценции.
Причины и факторы развития
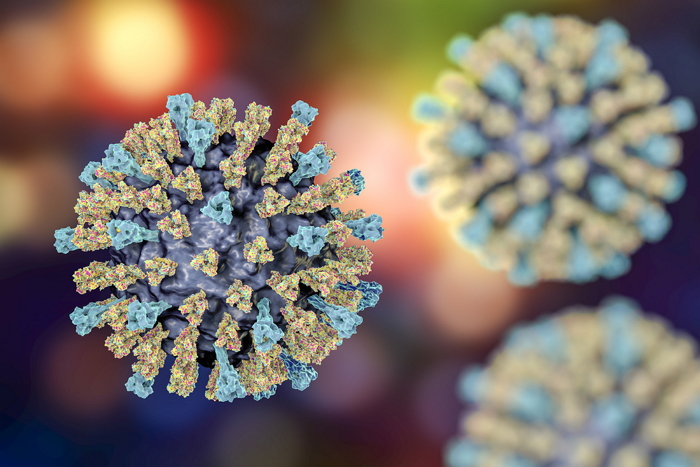
Возбудитель кори — РНК-вирус из рода морбилливирусов, который имеет сферическую форму и диаметр 120−230 нм. Вирус состоит из нуклеокапсида, в состав которого входит спираль РНК и белки внешней оболочки. Антигенная структура вируса очень похожа на структуры вирусов парагриппа и эпидемического паротита. Наиболее важными антигенами являются гемагглютинин, нуклеокапсид, гемолизин и мембранный белок.
Вирус кори достаточно малоустойчив во внешней среде, и вне человеческого организма быстро погибает от воздействия различных физических и химических факторов. В частности, вирус погибает при воздействии облучения, температуры и дезинфицирующих средств. При комнатной температуре вирус сохраняет активность на протяжении 1−2 суток. При низких температурах вирус сохраняет активность в течении нескольких недель. Передается вирус воздушно-капельным путем.
Источником инфекции является больной человек. Лица, переболевшие корью, имеют стойкий иммунитет. Повторное заражение встречается крайне редко. Иммунитет после прививки более кратковременный (до 15 лет). Несмотря на то, что вирус кори малоустойчив во внешней среде, известны случаи, когда вирус распространялся на значительные расстояния с током воздуха по вентиляционной системе.
Симптомы кори у взрослого
Выделяют 4 периода кори:
- инкубационный;
- катаральный;
- высыпания;
- пигментации.
Инкубационный период: длится от 7 до 14 дней.
Катаральный период: часто принимают за ОРЗ (простуду), обычно длится 3−4 дня. Для него характерны:
- подъем температуры тела до 38−39° С;
- слабость;
- головная боль;
- ухудшение аппетита;
- сухой кашель;
- насморк;
- покраснение зева;
- покраснение конъюнктив глаз (конъюнктивит);
- на 2−3 день на слизистой рта появляются специфичные для кори пятна (пятна Филатова-Коплика): мелкие, белого цвета, напоминающие манку. Пятна не сливаются между собой и исчезают через 2−3 дня. Этот симптом является отличительным для кори.
В период высыпания все симптомы усиливаются:
- температура тела повышается до 40° С;
- сыпь появляется поэтапно:
- o в первые сутки за ушами и на переносице, к концу первых суток распространяется по всему лицу, шее;
- o на вторые сутки возникает на туловище и руках;
- o на третьи сутки появляется на ногах;
- o такое постепенное появление высыпаний является отличительным признаком кори;
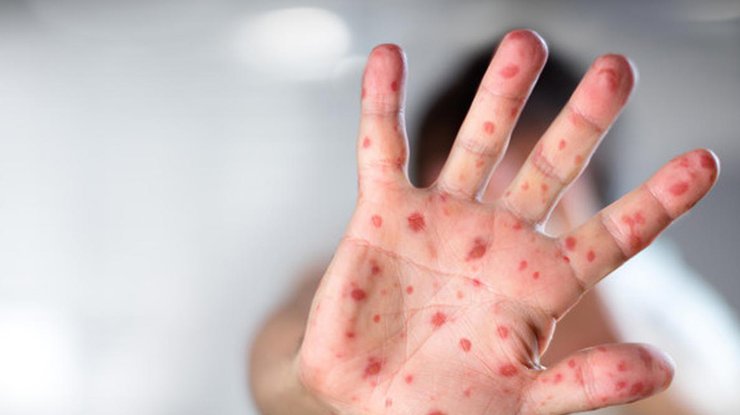
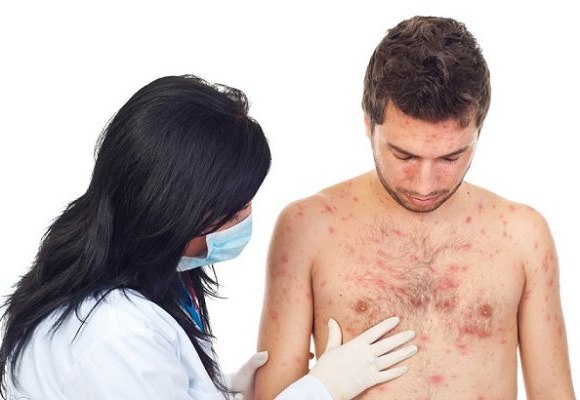
- сыпь обильная, мелкая, розово-красного цвета, постепенно увеличивается в размерах до крупных пятен сине-красного цвета с неровными краями, сливающихся между собой. Больше всего сыпи на лице, из-за чего оно выглядит отечным;
- этот период длится 3−4 дня.
В период пигментации:
- сыпь начинает постепенно бледнеть, и на ее месте остается пигментация желто-бурого цвета, которая затем сменяется отрубевидным шелушением (на коже появляются очень мелкие белесоватые чешуйки кожи). Процесс сначала начинается на лице и шее, затем на туловище и руках, в последнюю очередь на ногах;
- симптомы заболевания исчезают на 5−7 день болезни.
Симптомы кори у ребенка
- Дети в первые 6 месяцев жизни не болеют корью.
- Преимущественно болеют дети в возрасте от 1 до 6 лет.
- У детей первого года жизни корь протекает без симптомов простуды, сыпь более мелкая и розового цвета, но чаще возникают осложнения: воспаления легких (пневмония), мелких бронхов (бронхиолиты), плевры (плевриты), кишечника (энтероколиты), головного мозга (менингоэнцефалиты).
Диагностика кори
Диагностирование кори успешно осуществляется на основании клинических проявлений. Общий анализ крови показывает характерную для вирусной инфекции картину: лимфоцитоз на фоне умеренной лейкопении (либо концентрация клеток белой крови остается в пределах нормы), плазмоцитоз, повышенная СОЭ. У взрослых могут отмечать пониженную концентрацию нейтрофилов и лимфоцитов и отсутствие эозинофилов.
Результаты специфических бактериологических и серологических исследований (редко применимых в клинической практике) носят ретроспективный характер. При подозрении на развитие пневмонии требуется рентгенография легких. При развитии неврологических осложнений пациенту с корью показана консультация невролога, реоэнцефалография, ЭЭГ головного мозга. Для диагностики менингита может быть показана люмбальная пункция.
Особенности протекания кори при беременности
Беременные женщины при возникновении риска заражения корью подлежат обязательной вакцинации иммуноглобулином. Но если заражение все-таки произошло, то, к большому сожалению, это грозит плачевными последствиями для здоровья ребенка. Поэтому, женщинам, чей срок беременности не превышает 12 недель, категорически показан аборт. Однако окончательное решение данного вопроса всегда происходит индивидуально, так как зависит от многих факторов.
На более поздних сроках показано тщательное наблюдение за плодом заболевшей. Дело в том, что даже если корь проходит у будущей мамы легко, она может стать причиной развития различных патологий нервной системы у ребенка. Современные технологии позволяют установить, поражен ли мозг у плода, и насколько сильно выражена патология. Исследование проводится с помощью УЗИ и является абсолютно безопасным для ребенка. В критическом случае проводится прерывание беременности по медицинским показаниям.
Вместе с заразившейся мамой, заболеть корью может и сам плод. В этом случае ребенок рождается уже с признаками болезни. Несмотря на то что корь вполне успешно поддается лечению, младенцы с врожденной корью часто погибают.
Корь может спровоцировать выкидыш, преждевременные роды или смерть плода. Именно поэтому планирование переменности включает в себя обязательную вакцинацию от болезней, которые будущая мама не перенесла ранее и как следствие, не выработала иммунитет. В плане протекания болезни у беременных и терапии, можно сказать, что картина симптомов и назначаемые препараты во время беременности мало отличаются от классических случаев.
В завершение хочется отметить, что корь у беременных, к счастью, явление очень редкое. Частота случаев не превышает показателей в 0,005% среди всего женского населения планеты.
Лечение
При первых признаках проявления болезни: температура, чиханье, кашель, покраснение глаз и появление мелких красных пятен, следует соблюдать постельный режим. Легкая форма лечится в домашних условиях. Если форма тяжелая, сопровождающаяся очень высокой температурой, ознобом и последующими осложнениями, то, лечение только в стационарных условиях. Кроме этого, для избежания распространения заболевания, заболевший должен использовать индивидуальные приборы питания и личной гигиены, помещение, в котором он находится регулярно проветривать, делать уборку, тщательно мыть руки с мылом, ограничить близкий контакт с окружающими.
При высокой температуре и ознобе, рекомендуется пить больше жидкости: молоко, морс, чай.
Использовать противовирусную терапию (по назначению врача). Чтобы сбить температуру тела используют жаропонижающие: парацетамол, ибупрофен, нурофен и др. В случае невозможности сбить температуру используют внутримышечные инъекции (анальгин + димедрол).
В случае тяжелой формы, лечение проводят путем назначения внутривенных капельниц с применением дезинтоксикационных, антибактериальных препаратов и витаминов. После выздоровления назначают общеукрепляющие, иммуностимулирующие препараты, витамины и микроэлементы, для восстановления организма, иммунитета.
Лечение кори у детей
В случае диагностированной кори у детей лечение проходит в домашних условиях в большинстве случаев. Если течение тяжелое — больного госпитализируют. Также госпитализации подлежат дети с осложнениями кори или те, домашние условия которых не позволяют организовать соответствующий уход. Обязательная госпитализация используется для детей до 1 года и детей из закрытых детских учреждений.
В специфическом лечении ребенок больной корью не нуждается. Но следует соблюдать постельный режим и следить за гигиеной. Так же больному поможет обильное питье (это предотвратит обезвоживание) и легкоусвояемая, богатая витаминами пища. Сыпь смазывать ничем не нужно. Достаточно умывать ребенка водой комнатной температуры. Купать можно будет только после того, как спадет температура.
Лечение кори симптоматическое. При насморке — капли в нос, при кашле — противокашлевые лекарства, при температуре — жаропонижающие
Для снятия общих симптомов (кашель, температура) применяют различные отхаркивающие и жаропонижающие препараты. Для профилактики конъюнктивит глаза промывают ватным тампоном, смоченным в теплой чайной заварке. К антибиотикам, как правило, не прибегают. Их назначают при подозрении на осложнение.
Осложнения при кори
- Пневмонии остаются самым частым и тяжелым осложнением кори, особенно у детей.
- Ларингиты — при присоединении вторичной условной патогенной флоры.
- Стоматиты — достаточно частое осложнение кори.
- Энцефалит, менингит, менингоэнцефалит — наиболее тяжелые осложнения кори. Корь приводит к пожизненной инвалидности вследствие поражения мозга, а также в виде слепоты и глухоты.
Эти пятна чаще локализуются на слизистой оболочке щек. Они представляют собой мелкие белесоватые, слегка возвышающиеся над уровнем слизистой оболочки пятнышки, окруженные узкой красноватой каемкой, и прочно сидят на слизистой оболочке. По внешнему виду напоминают манную крупу или отруби. С появлением экзантемы (общее название сыпи на коже) они исчезают. В конце начального периода (3−4 день) температура тела понижается, затем с появлением коревой сыпи вновь повышается до более высоких цифр. Общая интоксикация и поражение дыхательных путей усиливаются.
Коревая экзантема характеризуется этапностью высыпания: в 1-й день элементы сыпи появляются на лице, шее; на 2-й день — на туловище, руках и бедрах; на 3-й день сыпь захватывает голени и стопы, а на лице начинает бледнеть. Наиболее густо элементы сыпи расположены на лице, шее и верхней части туловища. В некоторых случаях на фоне коревой экзантемы можно заметить кровоизлияния (петехии). Через 3−4 дня элементы сыпи бледнеют, на их месте остаются буроватые пятна — пигментация. На месте сыпи в дальнейшем наблюдается отрубевидное шелушение (на лице и туловище).
Профилактика кори
У человека, переболевшего корью, на всю жизнь сохраняется иммунитет к этой инфекции — случаи повторных заболеваний единичны.
Дети до 6 месяцев, особенно находящиеся на грудном вскармливании, болеют корью крайне редко.
Основной способ профилактики этой инфекции — активная иммунизация. В России вакцинация против кори проводится детям в возрасте 12 месяцев, ревакцинация — в шесть лет. Иммунизация против кори также проводится ранее не привитым и не болевшим корью подросткам в возрасте 15−17 лет и взрослым в возрасте до 35 лет.
Тому, кто контактировал с больным корью, и при этом ранее не болел и не привит против этой инфекции, возможно проведение пассивной иммунизации. Введение иммуноглобулина в течение первых дней после контакта может защитить от болезни или обеспечить более легкое ее течение (митигированная корь).
В детских дошкольных учреждениях карантин устанавливается для ранее не болевших корью и не привитых детей на 17 дней от начала контакта.
Как отличить корь от простуды?
В первые несколько суток корь можно спутать с простудным заболеванием. Больной жалуется на вялость, головную боль, снижение аппетита. Появляется насморк, сухой, «лающий» кашель, повышается температура до 38−40 °С (на третий-четвертый день она обычно снижается). Может проявиться осиплость голоса, коньюнктивит (глаза красные и слезятся), светобоязнь.
Спустя трое суток на теле появляется пятнистая сыпь розово-красного цвета. Пятна увеличиваются, иногда сливаются. Могут поражаться слизистые полости рта (появляются белые пятна на внутренней поверхности щек).
Как отличить коревую сыпь от аллергической?
Коревая сыпь сначала появляется за ушами, на волосистой части головы, лице и шее. Дальше — на туловище и верхней части рук, затем — на ногах и нижней части рук. В отличие от аллергической коревая сыпь абсолютно не чешется: даже если активно чесать, это приведет к кратковременному зуду, длящемуся не более получаса. Если же чесать аллергические высыпания, то это только усилит зуд.